7 Zánětlivá a vasospastická onemocnění
ENDANGIITIS OBLITERANS (BUERGERŮV SY, WINIWATER-BUERGEROVA NEMOC, AO-TROMBANGIITIS OBLITERANS)
Onemocnění je příčinou 3–5% poruch arteriálního prokrvení dolních končetin. Je považováno za problematické jak v diagnostice, tak i v terapii.
Jedná se o zánětlivé a obliterující cévní onemocnění s multilokálním výskytem, které postihuje nejprve cévní intimu v různých segmentech arterií malého a středního kalibru. Postiženy jsou současně také povrchové žíly. Při další progresi se onemocnění šíří i na arterie velkého kalibru a lze hovořit o panangiitidě.
Etiologie onemocnění není jasná, je však zřejmý zásadní vliv inhalace nikotinu (ev. kysličníku uhelnatého). Úzký patogenetický vztah ke kouření je prokazatelný – pokud nemocný přestane kouřit, dojde k remisi onemocnění, při opětovném kouření onemocnění recidivuje. Předmětem studií je poškození stěny karboxyhemoglobinem nebo alergie na některé složky tabákového kouře.
Změny cévní intimy lze jen obtížně definovat jako jednoznačně zánětlivé, typický je plynulý přechod zánětlivých změn do změn aterosklerotických s parciálními nebo úplnými trombotickými uzávěry.
Podíl endangiitis obliterans na cévních uzávěrech se liší mezi rasovými skupinami. V Evropě se vyskytuje asi u 0,5–5% populace, v Koreji a Japonsku u 16–66% a v některých skupinách židovské populace (ashkenazi) až v 80%.
Serologická a histochemická vyšetření prokazují imunopatologické nálezy (protilátky proti elastinu, kolagenu I a III, ukládání imunoglobulinů do cévní stěny). Jsou prokazatelné také genetické vlivy na vznik onemocnění – např. zvýšený výskyt některých HLA antigenů.
Onemocnění postihuje mužskou populaci. První projevy onemocnění bývají ve věku pod 40 let. Prakticky všichni nemocní jsou kuřáci. Vliv kouření prokazuje také zvýšený podíl žen postižených endangiitis obliterans ve střední Evropě. Z poměru 99:1 došlo ke změně na 4:1.
Onemocnění může mít průběh chronický, subakutní, akutní nebo fulminantní. Chronická nebo subakutní forma je typická spontánními němými intervaly. Při akutním průběhu vznikají i při intenzivní terapii periferní nekrózy. Fulminantní průběh je spojen s častými amputacemi. Při hodnocení všech forem onemocnění lze předpokládat během 5 let potřebu amputací ve 20–30%, přičemž celková délka života nemocných je stejná jako u ostatní populace.
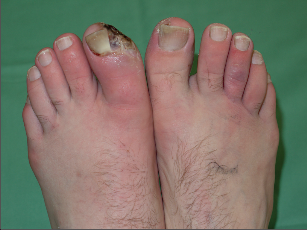
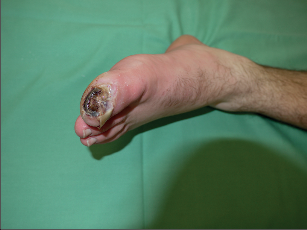
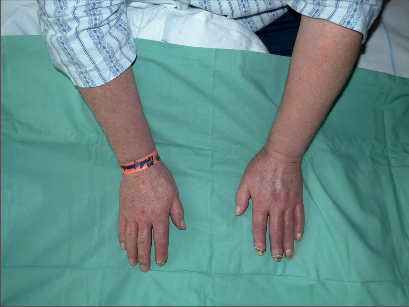
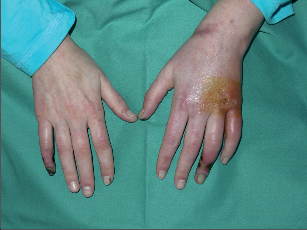
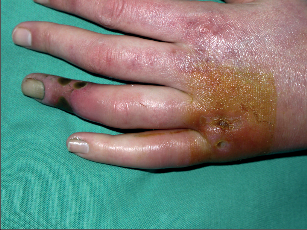
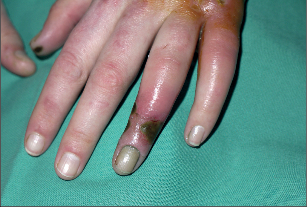
Za typické potíže se považují pocit chladu končetin (60%), parestezie (40%), cyanóza (40%) klaudikace plantární nebo lýtkové (70%) a klidové bolesti (50%). Často se současně vyskytují povrchové flebitidy (40%) a trofické defekty (nekrózy) periferie končetin (50%) (fotogalerie 7a). Kromě povrchových tromboflebitid se současně vyskytuje u 40% nemocných Raynaudova nemoc. Poměrně často postihuje endangiitis obliterans cévní svazek horních končetin (foto 7c), je také popsáno postižení mozkových a koronárních arterií nebo arterií zažívacího traktu.
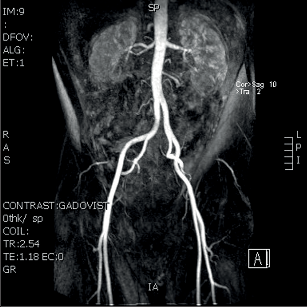
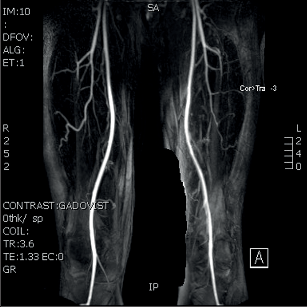
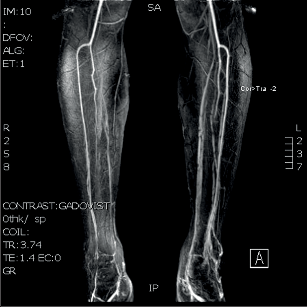
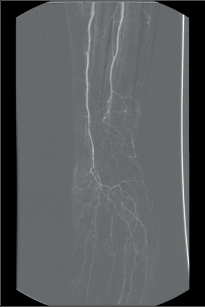
V diagnostice neexistuje laboratorní test, který by prokázal endangiitis obliterans. Na rozdíl od ostatních vaskulitid nejsou v akutní fázi onemocnění zvýšeny hodnoty CRP nebo sedimentace. Doporučená laboratorní vyšetření vylučují ostatní možné příčiny vaskulitidy. Diagnózu endangiitis obliterans lze prokázat jen histologickým vyšetřením. V první fázi je diagnóza postavena na anamnéze a na klinickém nálezu, následuje UZ vyšetření a arteriální angiografie. Přímá arteriografie dokáže nejlépe zobrazit segmentární změny na řečišti popliteální arterie nebo na bércových tepnách a tepnách nohy. Na horní končetině bývají nejčastěji postiženy digitální arterie a ulnární část palmárního oblouku s distální částí ulnární arterie.
Typickým obrazem endangiitis obliterans je obraz„vývrtkových“ kolaterál. Odstupují ze zdravých úseků tepen a obtáčejí se podél uzavřených arteriálních segmentů a končí v síti drobných arterií.
Nejčastější kritéria pro vyslovení diagnózy endangiitis obliterans jsou:
- nikotinismus,
- věk pod 45 let,
- infrapopliteální arteriální uzávěry (klaudikace, klidové bolesti, trofické léze),
- současné postižení horních končetin nebo flebitis migrans,
- vyloučení autoimunních onemocnění, diabetu a trombofilních stavů,
- vyloučení ev. zdroje embolizací.
Fotogalerie 7a:
|
|
Fotogalerie 7c:
|
|
Z hlediska diferenciální diagnostiky je třeba vyloučit jiné vaskulitidy (imunologické) a aterosklerotické změny. Vzácně přichází v úvahu cystická degenerace adventitie. Konzervativní terapie endangiitis obliterans spočívá v zákazu kouření, prevenci prochladnutí a sanaci fokálních změn. Medikamentózní terapie se skládá z prostaglandinů, antikoagulancií a antiagregancií. Endovaskulární léčba, systémová nebo katétrová fibrinolýza nejsou vůbec vhodné. Odstraněním fibrinogenu dochází k aktivaci zánětlivého procesu.
Z operačních možností přichází v úvahu lumbální a torakální sympatektomie. Před výkonem je nutná angiografie. Při postižení dolních končetin je indikací stadium III nebo IV dle Fontaina. Výsledek chirurgické léčby lze odhadnout transkutánním měřením oxygenace periferie po obstřiku ggl. stellatum u horních končetin nebo po zavedení peridurálního katétru u dolních končetin. Otevřená chirurgická hrudní nebo bederní sympatektomie se dnes prakticky neprovádí, možností je hrudní sympatektomie miniinvazivně (torakoskopicky), ale převážně je indikována perkutánní sympatikolýza alkoholem. Při sledování nemocných, kterým byla provedena chirurgická sympatektomie, bylo prokázáno, že její efekt je dlouhodobější než u sympatikolýzy. Příčinou je zřejmě možnost regenerace sympatických vláken. Sympatikolýzu však lze bez většího rizika opakovat.
Pooperační nebo postintervenční péče vyžaduje v intervalech 3 měsíců kontroly oxygenace periferie standardizovaným postupem na pracovišti, které sympatektomii nebo sympatikolýzu provedlo.
Fotogalerie 7b:M. Raynaud – ischémie ruky |
|
RAYNAUDŮV SYNDROM (OKLUZIVNÍ A VASOSPASTICKÉ ONEMOCNĚNÍ HORNÍ KONČETINY)
Raynaudův syndrom je klinický stav, který je charakterizován občasnými záchvaty vasospasmů, které vedou k uzávěru malých arterií a arteriol distálních úseků ruky. Vasospasmus je vyvolán chladem nebo emocionálním stresem. Nejčastěji jsou postiženy prsty ruky a ruka. Velmi vzácně mohou být postiženy prsty nohy a noha. Typickým obrazem vasospasmu je bledost periferie ruky a prstů s následnou cyanózou a zarudnutím, když se končetina dostane do teplého prostředí. Barevné změny jsou spojeny s poruchou citu. Záchvat může odeznít i spontánně, tedy bez vlivu teplého prostředí. Spasmus trvá většinou 30 až 60 minut, ale může přetrvávat delší dobu i za stavu, že nemocný je v teplém prostředí. Typický trojbarevný projev nemusí být u všech nemocných vyjádřen, většinou chybí konečné zarudnutí.Zhodnocení výskytu Raynaudova syndromu v běžné populaci chybí, je však zřejmé, že je jeho výskyt vázán na některá povolání. Především se jedná o práci s nástroji vyvolávajícími vibrace (až u 50% pracovníků) nebo v oborech, kde se střídavě pracuje v teple a chladu (potravinářství).
Projevy Raynaudova syndromu vznikají v různém stupni u 20–30% populace působící v chladném a vlhkém prostředí. Více jsou postiženy ženy. Z dostupných patofyziologických poznatků vyplývá, že existují dva mechanismy vzniku Raynaudova fenoménu. První má normální nález na digitálních arteriích a vasospasmy jsou vyvolány abnormálními silnými kontrakcemi svaloviny. U druhého jsou prokazatelné na palmárních a digitálních arteriích obstrukční změny (choroby), které snižují průtok řečištěm. U těchto normální cévní reakce na ochlazení (arteriální kontrakce) vede k projevům ischemie.Léčba je symptomatická, kauzální terapie není známa. Nejlepší výsledky lze očekávat od blokátorů kalciového kanálu (nifedipin). Efekt lze očekávat u 50% nemocných. Z vasoaktivních látek je možná terapie naftidrofurylem a prostaglandiny. Připojuje se léčba antiagregační. Výsledky sympatektomie jsou nejisté.U malé skupiny nemocných se vyvíjejí pokročilé ischemické změny s ulceracemi a gangrénami prstů (foto 7b).Tyto pokročilé ischemické změny nemají nikdy příčinu jen ve vasospasmu, vždy se podílí obstrukce. Tito nemocní mohou, ale nemusí mít Raynaudův syndrom. U všech jsou prokazatelné obstruktivní procesy na palmárních a digitálních arteriích. Jejich etiologie může být různá – arteriitidy autoimunní etiologie, onemocnění pojivové tkáně, ateroskleróza, Buergerova choroba. Léčba je chirurgická, konzervativní – ošetření ran, snesení nekrotických tkání. Vasoaktivní terapie a sympatektomie mají malý efekt.