15 Jícnové varixy a portální hypertenze
Úvodem
Portální hypertenze znamená zvýšení tlaku v portálním řečišti, jehož příčinou je ztížení průtoku portální krve před játry (trombóza portální vény), v játrech (nejčastěji cirhóza) nebo za játry (uzávěr hepatálních žil). Podle toho se rozlišuje portální hypertenze prehepatální, hepatální a posthepatální. Zvýšený tlak v portálním řečišti vede postupně k rozvoji portosystemických kolaterál, z nichž nejdůležitější jsou varixy jícnu a žaludku s možným vznikem krvácení z varixů. U dospělých je nejčastější příčinou portální hypertenze jaterní cirhóza, u dětí pak prehepatální uzávěr porty v důsledku proběhlé omfalitidy v novorozeneckém věku.
Chirurg přicházel do styku s touto problematikou převážně při řešení krvácení z jícnových varixů, což představuje jen výsek této velmi široké problematiky. Rozvoj endoskopie (stavění krvácení) a intervenční radiologie (transjugulární intrahepatální portosystémová spojka – TIPS) vedl k tomu, že se tyto metody dnes staly u velké většiny nemocných méně invazivní alternativou chirurgické léčby [1, 2]. Léčba portální hypertenze a jícnových varixů dnes představuje rozsáhlou interdisciplinární problematiku, které je věnována celá řada samostatných prací a monografií [3, 4, 5, 6]. Naším cílem je zde v první části této kapitoly poukázat na přínos chirurgie k této problematice v minulosti z pohledu olomouckých zkušeností. I když bližší komplexní pojednání o této problematice přesahuje možnosti této publikace, ve druhé části této kapitoly je pojednáno představitelem současné generace olomouckých chirurgů, který se touto problematikou zabývá, o stále ještě existujících, i když řídkých případech, kdy se chirurgie do řešení této problematiky může zapojit.
Literatura
- Krajina A, Peregrin JH, et al. Intervenční radiologie. Miniinvazivní terapie. 1. vydání. Hradec Králové: Vydala Olga Čermáková; 2005.
- Zavoral M, Dítě P, Špičák J, Bureš J, et al. Nové trendy v digestivní endoskopické diagnostice a léčbě. Praha: Grada Publishing; 2000.
- Berchtold R. Das Syndrom des Pfortaderhochdrucks. Bern Stuttgart Wien: Verlag Hans Hubert; 1970.
- Balaš V. Chirurgické řešení portální hypertenze. Praha: Avicenum; 1986.
- Bosch J, Groszmann RJ, editors. Portal Hypertension. Pathophysiology and Treatment. Oxford: Oxford Blackwell Scietific Publications; 1994.
- Lata J, Dítě P, Hůlek P, Krajina A, Král V, Štafa V. Portální hypertenze při jaterní cirhóze a její důsledky. Plzeň: GAAN CZ; 2000.
15.1 Bibliografie olomouckých prací o varixech jícnu a portální hypertenzi
Chirurgie portální hypertenze stála od počátku působení prof. Rapanta v Olomouci v popředí jeho zájmu. Prof. MUDr. Dagmar Hauftová, CSc. (nar. 2. 6. 1927, zemřela 2011), přední česká hepatoložka, dlouholetá pracovnice I. interní kliniky v Olomouci, vzpomíná (citováno z: Hauftová, D., v knize: Duda, M., a kolektiv. Historie chirurgie, vybrané statě olomoucké a moravské chirurgie. Vydala Univerzita Palackého v Olomouci, 1. vydání 2008, 2. vydání 2009) na spolupráci s prof. Rapantem takto:

Obr. 1
Setkání s prof. Skinnerem a jeho manželkou při porcování krocana na jeho farmě u Michiganského jezera na Den díkůvzdání (Thanksgiving Day) počátkem 90. let minulého století
„Protože mi byla na interně svěřena hepatologie, poznala jsem pana profesora i trochu blíže. Byl obeznámen s pracemi slavných amerických chirurgů, např. Warrena. Jako první ve státě zaváděl portokavální spojky u portální hypertenze do léčebné praxe. Jsem mu vděčná za to, že jsem poznala na chirurgii řadu chorob s hepatologickou problematikou, které bych jinak neviděla nebo v takové míře (např. různá stadia jaterních cirhóz, prehepatické portální hypertenze, kongenitální fibrózy jater s portální hypertenzí a další). Tito nemocní se zde totiž koncentrovali ze širokého okolí, včetně Slovenska, a měla jsem zde možnost vidět i další méně časté příznaky jaterních chorob, např. ascites pankreatického původu s obsahem vysokých hodnot amyláz, diferenciální diagnostiku chylozního ascitu, intrahepatické cholestázy různé etiologie apod. Byla jsem přítomna, když pan profesor jako první ve státě prováděl na rtg transhepatickou cholangiografii a podařilo se mu rychle nabodnout žlučové cesty, které nebyly dilatované. Ještě dnes mi mrazí v zádech. Byla jsem také přítomna, jak na sále prováděl portokavální anastomózy. I jako chirurgický laik jsem viděla, jak se šetrně choval ke tkáním a orgánům. Živě vzpomínám na případ nemocného s prehepatickou portální hypertenzí, u kterého široká kolaterála probíhala v kontaktu s pankreatem. Preparaci žíly prováděl pan profesor s takovou ohleduplností, že i mně, internistovi, to vyráželo dech a současně vzbuzovalo i hluboký obdiv. Jednou také chtěl zkusit léčit portální hypertenzi s krvácením podvazem arterie hepatica. Operace byla prováděna experimentálně na psech, kterým po operaci byla podávána antibiotika a psi přežívali. Prostudovala jsem literaturu k této problematice a také variabilitu anatomického větvení jaterní tepny u člověka a dospěla jsem k názoru, že by to bylo riskantní, že by nemocný mohl zemřít na nekrózu jater. Zobrazovací metody arterie hepaticae nebyly na výši…
Dodala jsem si odvahu a zašla za panem profesorem a v jeho pracovně mu vyjevila moje obavy. Pan profesor od operace upustil a můj obdiv a úcta k němu vzrostly. Také jsem s ním spolupracovala na vědecké práci o zkušenostech chirurgického léčení portální hypertenze z hlediska indikace a ev. kontraindikace interního rázu. Pan profesor mi dal klíče od své pracovny, kam se přenesly chorobopisy všech nemocných a ve večerních hodinách jsem zde pracovala. Jeho důvěra mě ohromila. Vždyť jsem byla nezkušeným sekundářem pár roků po promoci. Vděčím mu za to, že tak zásadně přispěl k mé hepatologické výchově.
Pan profesor měl také hluboký vztah k nemocným tím, že jim sloužil, ať to byl pán nebo král. Dotklo se mě, když nepříliš dávno na vědecké radě obhajoval chirurg z Brna svoji kandidátskou práci o sklerotizaci jícnových varixů u portální hypertenze. Stále jsem čekala, že se o prof. Rapantovi alespoň zmíní. Ale kdepak. Mladé nezajímá, jaké stavební kameny klinik stavěli staří, na kterých vyrostla celá škola. O chirurgii portální hypertenze se v Olomouci vědělo dříve než v Praze a v Brně.
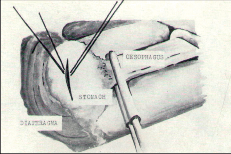
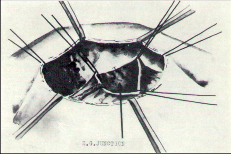
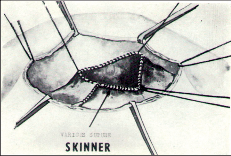
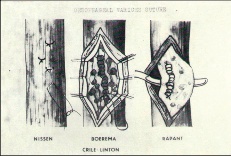
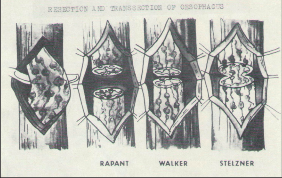
Vznikla zde chirurgická škola a jeho žáci a následníci pokračovali v započatém díle svého učitele až do současnosti.“ 70. léta minulého století byla obdobím, kdy se chirurgie ještě uplatňovala ve větší míře při krvácení z jícnových varixů. Přímé výkony na jícnu prodělaly svůj vývoj a počátkem 70. let byla v Olomouci hojně užívána metoda podle amerického chirurga Skinnera. Přes obtíže spojené v té době s možností zahraničních styků, se podařilo navázat odborné i přátelské kontakty s tímto významným americkým jícnovým chirurgem (obr. 1). Na obr. 2a–e jsou zobrazeny některé dnes již historické operace přímých výkonů při krvácení z jícnových varixů (Převzato z práce: Šerý Z, Duda M, Fischer J, Dlouhý M. Bleeding from oesophageal varices. Acta Univ Olomouc, Fac Med. 1974;71:53–67).
Dále uvádíme chronologický výčet publikací zaměřených jak na přímé výkony na jícnu, tak na problematiku portální hypertenze vůbec.
.
1962
- 1. Rapant V. Chirurgie jícnových městků. Čs Otolaryng. 1962;11:374. 1965
- 2. Rapant V. Portokavální anastomóza v léčbě portální hypertenze následkem cirhózy. Prakt Lék. 1965;45:570.
1967
- 3. Rapant V. Pozdní výsledky extramukozních opichů varixů a resekce sliznice dolního jícnu u extrahepatické hypertenze dětského věku. Rozhl Chir. 1967;46:166.
- 4. Rapant V. Extramucous suture and resection of the oesophageal mucosa in the treatment of oesophageal varices. Intern Surg. 1967;48:343–347.
- 5. Rapant V. Otdálenije resultaty extramukosnogo prošivanija rosširených ven i retrosekcii alisistoj. Exper Chir. 1967;2:30. 1968
- 6. Rapant V. Extramucous suture and resection of the oesophagel mucosa in the treatment Oesophagus. Langenbecks Arch Klin Chir. 1968;322:408.
1969
- 7. Rapant V, Hauftová D. Pozdní výsledky portokavální anastomózy u jaterních cirhóz. Čas Lék čes. 1969;108:969.
- 8. Králík J., Kalousková D. Riesige Varizes des Magenfundus. Zbl Chir. 1969;94:198.
- 9. Králík J, Krätschmer J, Korhoň M. Taktische überlegungen zur mesentericokavalen Anastomose beim Pfortaderhochdruck. Chirurg. 1969;40:330.
1971
- 10. Rapant V. Je nutné zdokonalit indikační kritéria spojkových operací u jaterní cirhózy. Čas Lék Čes. 1971;110:309.
- 11. Korhoň M, Králík J, Skibbe G, Unger R. Die Thrombosen im Pfortaderkreishauf nach Splenectomie. Chirurg. 1971;12:227–228.
1972
- 12. Rapant V, Králík J. Přínos angiografie k indikaci chirurgického výkonu, k jeho strategii a prognóze u extrahepatické portální hypertenze. Čs Lék Čes. 1972;111:371.
- 13. Rapant V, Králík J. Die Bedeutung der Angiographie für Indikation, chirurgisches Vorgehen und Prognose beim extrahepatischen Pfortaderhochdruck. Zbl Chir. 1972;97:653.
1973
- 14. Šerý Z, Fischer J, Duda M. Obstrukce žlučových cest a portální hypertense. Lék Sborn Suppl. 1973;30:153–156.
- 15. Králík J, Vavroš N, Procházka J. Těhotenství a porod u nemocné s prehepatickou portální hypertenzí, léčení mesokavální spojkou. Čas Lék Čes. 1973;112:268.
- 16. Prášil J, Králík J, Doubravský J. Angiografický obraz prehepatická portální hypertenze. Čs Radiol. 1973;27:221.
- 17. Králík J, Rapant V. Prähepatischer Pfortadehochdruck und Schwangerschaft Dtsch Med Wschr. 1973;98:1517.
- 18. Králík J, Rapant V. Patofyziologická a léčebná problematika prehepatické portální hypertenze. Rozhl Chir. 1973;52:641.
- 19. Rapant V, Králík J, Prášil J. Surgery and prognosis of the operative treatment of patiens with prehepatic portal hypertension. Acta Palack Olomouc. 1973;66:291.
1974
- 20. Šerý Z, Duda M, Fischer J, Dlouhý M. Bleeding from oesophageal varices. Acta Univ Olomouc Fac Med. 1974;71:53–67.
- 21. Fischer J, Šerý Z, Duda M, Entner M. Biliary obstruction and portal hypertension. Acta Univ Olomouc Fac Med. 1974;71:109–113.
- 22. Králík J, Rapant V. Hipertension portal prehepaticay embarazo. Medicina Allemana. 1974;15:244.
1975
- 23. Kralik J. Prähepatischer Pfortaderhochdruck bei Erwachsenen. Zbl Chir. 1975;100:920–924.
- 24. Rapant V, Králík J. Surgery and prognosis of prehepatic portal hypertension. Int Surg. 1975;60:144.
- 25. Králík J, Rapant V. Prehepatická portální hypertenze u dospělých. Čs Gastroenterol Výž. 1975;29:59.
- 26. Králík J, Havelka J. Chirurgická léčebná taktika u některých vzácných příčin krvácení do zažívacího traktu. Čs Gastroenterol Výž. 1975;29:58.
1976
- 27. Králík J, Šilhán J, Reil P, Skácel J, Havelka J. Portosystemická spojka za těhotenství. Čas Lék Čes. 1976;115:1177.
- 28. Králík J, Šilhan J, Reil P, Skácel J, Havelka J. Portosystemische Anastomose während der Schwangerachaft. Zbl Gynec. 1976;98:1389.
1977
- 29. Králík J, Havelka J, Vavroš B. Izolované varixy fundu žaludku a duodena jako příčina krvácení do zažívacího traktu. Čs Radiol. 1977;31:56.
- 30. Králík J, Vavroš B. Isolated Varices of the Gastric Fundus – Endoscopic Diagnosis and Surgical Treatment. Endoscopy. 1978;10:51–54.
1980
- 31. Králík J. Portosystemická spojka s použitím terminálních úseků horní mezenterické a slezinné žíly. Operačně taktická studie. Rozhl Chir. 1980;59:110.
- 32. Rapant V, Králík J. Problémy portosystemického zkratu v léčení portální hypertenze u cirhózy jater. Lék Obzor. 1980;19
- 33. Králík J. Léčba portální hypertenze portosystemickou spojkou u nemocných v šestém a sedmém deceniu života. Čs Gastroenterol Výž. 1980;34:355.
1985
- 34. Kopecký J, Králík J, Seidlová V. Kongenitální fibróza jater jako příčina portální hypertenze. Rozhl Chir. 1985;64:495.
1989
- 35. Králík J, Tomšů M, Seidlová V. Prognóza prehepatické portální hypertenze. Čs Gastroenterol Výž. 1989;43:305.
- 36. Králík J. Dlouhodobá prognóza prehepatické portální hypertenze. Závěrečná zpráva rezortního výzkumného úkolu. Č. 31–02–03, 1989.
1990
- 37. Králík J, Mysliveček M, Neoral Č, Dušek J, Grosmanová T, Spruček F. The experimental contribution to the study of the portal circulation by means of dynamic hepatobiliary scintigraphy. Acta univ Palacki Olomouc Fac Med. 1990;126:276.
1991
- 38. Králík J, Seidlová V, Mysliveček M, Fryšák Z. Životní vyhlídky nemocných s prehepatickou portální hypertenzí, léčených spojkou. Rozhl Chir. 1991;70:85.
- 39. Králík J, Seidlová V, Fryšák Z, Mysliveček M, Dušek J. Játra u nemocných s prehepatickou portální hypertenzí. Čs Gastroenterol Výž. 1991;45:49.
- 40. Králík J. Dlouhodobá prognóza prehepatické portální hypertenze. Dizertační práce k získání hodnosti doktora věd. LF UP v Olomouci, 1991.
1992
- 41. Králík J, Mysliveček M, Neoral Č, Dušek J, Grosmanová T, Špruček F. Změny v portální cirkulaci při experimentální prehepatické portální hypertenzi. Rozhl Chir. 1992;71:10–14.
- 42. Králík J. Long-term prognosis of prehepatic portal hypertension. Acta Univ Palacki Olomouc Fak Med. 1992;133:65–66.
- 43. Králík J, Neoral Č. Racionální terapie prehepatické portální hypertenze. Rozhl Chir. 1992;71: 513–522.
- 44. Králík J, Grosmanová T. Own experience with portosystemic shunts in portal hypertension. Sborník l. polsko-českého dne, Nysa, červen 1992.
- 45. Králík J. Levostranná portální hypertenze. Plzeň Lék Sborn Suppl. 1992;65:141–14
1993
- 46. Mysliveček M, Králík J, Koranda P, Neoral Č. Sledování perfúze jater u prehepatické portální hypertenze pomocí dynamické hepato-biliární scintigrafie-klinická a experimentální studie. Čs Radiol. 1993;47:222–226.
- 47. Králík J, Grosmannová T. Some reflections about portosystemic shunt in portal hypertension. Acta Univ Palack Olomuc Fac Med. 1993;136:49–51.
- 48. Králík J, Seidlová V, Koranda P. Studie perfúze jater v experimentu a v klinice u portální hypertenze, chronické cholestázy a po resekci jater. Závěrečná zpráva grantu MZ ČR – oborová rada 04, projekt č. 328.
- 49. Králík J, Koranda P, Grosmanová T, Neoral Č, Jezdinská V, Utíkal P, et al. Experimentální ověření hepatoperfúzního indexu /HPI/ pro sledování přímé perfúze jater portální krví. Rozhl Chir. 1993;72:212–215.
- 50. Králík J. Untersuchungen der Leberperfusion mit Hilfe der Isotopenmethoden bein experimentell hervorgerufenen Pfortaderhochdruck. Sborník: 2. Kongress der Mitteldeutsche Gesellschaft für Gastroenterologie. Abstracta 1993 May 7–8; Kassel; 1993. p. 16–17.
- 51. Králík J. Obrovské (pseudotumorózní) varixy fundu žaludku – diagnostická a léčebná problematika. Sborník: Česko-polský chirurgický den; 1993 3.–4. června; Brno; p. 7.
1994
- 52. Králík J, Pospíšilová D, Mikulášová J. Příspěvek k ošetřování krvácejících ezofagokardiálních varixů u velmi malých dětí s prehepatickou portální hyprtenzí. Čs Pediatr. 1994;49:141–143.
- 53. Smolka V, Pospíšilová D, Králík J. Ezofagektomie bez torakotomie u pokročilé achalázie jícnu. Rozhl Chir. 1994;73:54–56.
1997
- 54. Král V, Králík J, Klein J, Köcher M. Místo portosystémové spojky v dnešní léčbě portální hypertenze. Rozhl Chir. 1997;76:62–65.
- 55. Utíkal P, Král V, Bachleda P, Klein J. Peritoneovenózní spojka v chirurgické léčbě ascitu u nemocných s cirhózou. Rozhl Chir. 1997;76:497–501.
- 56. Král V, Klein J, Aujeský R, Utíkal P. Dekonexe jako poslední možnost při krvácení z jícnových varixů. Rozhl Chir. 1997;76:622–625.
1998
- 57. Klein J, Král V, Utíkal P, Köcher M, Mikulášová J. Význam kontrastního vyšetření portálního řečiště pro indikaci spojkového výkonu. Rozhl Chir. 1998;77:45–47.
1999
- 58. Klein J, Král V, Aujeský R, Fryšák Z. Portosystemická spojka v době transplantací a TIPS. Vnitr Lek. 1999;45(13):163–165.
2000
- 59. Lata J, Dítě P, Hůlek P, Krajina A, Král V, Štafa V. Portální hypertenze při jaterní cirhóze a její důsledky. Plzeň: GAAN CZ; 2000.
2001
- 60. Klein J, Král V, Aujeský R, Utíkal P, Fryšák Z, Vomáčka J. Vliv portosystemické spojky na míru splenického útlumu. Rozhl Chir. 2001;80(5):246–249.
- 61. Král V, Klein J, Havlík R, Vomáčka J, Utíkal P, Aujeský R., Vrba R. Je problém portosystémové spojky stále aktuální? A je selektivita spojky rozhodujícím faktorem pro její oprávněnost? Rozhl Chir. 2001;80(11):581–586.
- 62. Kolek A, Král V, Klein J, Horák L, Procházka V, Houserková D, et al. Patient with pre-hepatal portal hypertension and arteriovenous haemangioma and following resection. Laser Partner 2001, www. laserpartner org., ISSN 1213-3027.
2002
- 63. Král V, Klein J, Havlík R. Chirurgická léčba portální hypertenze, pro a proti. Bull HPB. 2002;10:75–77.
- 64. Kral V, Klein J, Havlik R, Aujesky R, Utikal P. Oesophagogastric Devascularisation as the Last Option in the Management of Variceal Bleeding. Hepato-Gastroenterology. 2002;49:244–246.
2004
- 65. Utíkal P, Dráč P, Bachleda P, Klein J, Král V, Hrabalová M. Peritoneovenous shunt – modification with the use of long saphenous vein. Biomed Papers. 2004;148:89–90.
- 66. Klein J, Král V, Aujeský R, Bohanes T, Konečný M, Procházka V, Vomáčka J. Atypické portokavální anastomózy pro krvácení při portální hypertenzi. Rozhl Chir. 2004;83:20–23.
2005
- 67. Klein J, Král V, Horák D, Bučil J, Buriánková E, Aujeský R, et al. 3D MR portografie v hodnocení průchodnosti portosystémové spojky. CS Radiol. 2005;104–108.
- 68. Kral V, Klein J, Havlik R, Vomacka J, Aujesky R, Utikal P. Peripheral Portosystemic Shunt and its Selectivity Changes Measured on Duplex Ultrasound. Hepato-Gastroenterology. 2005;52(14):149–151.
15.2 Současný pohled chirurga na jícnové varixy a portální hypertenzi
Portokavální kolaterální oběh
Portální povodí bohatě anastomózuje se systémovým oběhem cestou bohatých venózních kolaterál zejména v oblasti orgánů, které mají z anatomického hlediska vztah k oběma venózním systémům (jícen, žaludek, pankreas, slezina, rektum). Část anastomóz je napojena na povodí horní duté žíly cestou v. hemiazygos a v. azygos, většina přirozených kolaterál směřuje do povodí dolní duté žíly. Za normálních tlakových poměrů jsou kolaterály klinicky zcela bezvýznamné, jsou tvořeny drobnými tenkostěnnými venulami, které se však při portální hypertenzi výrazně dilatují a derivují někdy převažující část portální krve do systémového oběhu.
Z hlediska anatomického, resp. patofyziologického dělíme kolaterály na hepatopetální a hepatofugální. Hepatopetální kolaterály většinou obcházejí určitý prehepatální blok, a směřují tedy do intrahepatického venózního systému, který má normální tlakové poměry. Z patofyziologického a klinického hlediska jsou daleko významnější kolaterály hepatofugální. Bývají většinou daleko mohutnější, četnější a odvádějí portální krev mimo játra do povodí dutých žil. Rizikové kolaterály jsou uloženy v oblasti ezofagogastrické, tvoří je bohatá pleteň žil v oblasti malého omenta, proximálního oddílu žaludku, distálního jícnu a ve splenogastrické oblasti. Hlavní drénující žílou je v. coronaria ventriculi s jejími přítoky. Tou je odváděna portální krev cestou hiátu ezofageálního a stěnou žaludku a jícnu do povodí v. hemiazygos a azygos. Část z těchto varikózně dilatovaných tenkostěnných kolaterál, která probíhá subslizničně v oblasti fundu a kardie žaludku a zejména v distální partii jícnu, tvoří základní anatomický předpoklad krvácivých komplikací portální hypertenze. Žilní systém ezofagogastrické oblasti tvoří několik úrovní žilních pletení: vnitřní (subepiteliální a subslizniční) a zevní (subserózní na žaludku, paraezofageální a vv. comitantes nn. vagi). Oba systémy, zevní a vnitřní, spolu komunikují cestou perforujících spojek. Zevní systém, který napojuje portální povodí na nízkotlaký systém vv. azygos, resp. hemiazygos, není z hlediska krvácení rizikový. Vnitřní systém, který je na zevní napojen cestou perforujících žil, probíhá v oblasti distálního jícnu a kardie žaludeční submukózou a subepiteliálně. Varixy v této lokalizaci prominují do lumina a z hlediska klinického představují nejrizikovější oblast možného krvácení [1].
Portální hypertenze
Portální hypertenzi lze klasifikovat podle různých hledisek, pro potřeby chirurga je nejpřiléhavější dělení na prehepatální, intrahepatální a posthepatální formu portální hypertenze. Další subklasifikace hepatální formy na presinusoidální, sinusoidální a postsinusoidální formu zohledňuje fakt, že v případě sinusoidálního bloku je primárně postižena jaterní buňka, což určuje prognózu nemoci. Pokud k tomuto dělení přidáme etiologické hledisko, pak základními příčinami prehepatální portální hypertenze jsou trombotické uzávěry na některé úrovni magistrálního portálního povodí. Intrahepatální formy portální hypertenze v naší oblasti nejčastěji představuje jaterní fibróza a cirhóza, posthepatální portální hypertenze zahrnuje Budd-Chiariho syndrom a jiné způsoby bloku mezi játry a pravým srdcem [2].
Tlak v portální žíle lze měřit přímo ve vrátnici po její katetrizaci transhepaticky transparietálně nebo transjugulárně po kanylaci obdobně jako při zavádění TIPS.
Normální tlak ve vrátnici je 5–10 mm Hg (7–14 cm H2O). Tlak vyšší než 12 mm Hg (16 cm H2O) ve vrátnici je považován za portální hypertenzi. V dnešní době je za zlatý standard monitorace portální hypertenze považována katetrizace jaterních žil a měření tlaku v zaklíněné jaterní žíle. Výkon se provádí přes pravou předsíň transjugulárně. Daleko důležitější než absolutní hodnota tlaku ve vrátnici je údaj nazývaný hepatovenózní tlakový gradient (HPVG), tj. rozdíl tlaků mezi měřením v zaklíněné a nezaklíněné jaterní žíle, resp. tlakový gradient mezi portální a horní dutou žílou. Tento parametr nám upřesňuje riziko tvorby kolaterál či krvácení z varixů tím, že odečítá např. podíl zvýšeného nitrobřišního tlaku při ascitu nebo zvýšeného centrálního venózního tlaku na celkové portální hypertenzi. Za normálních okolností je hepatovenózní tlakový gradient 4 mm Hg (5,6 cm H2O), za klinicky významný je považován gradient l0 mm Hg (14 cm H2O). Je známo, že riziko spontánního krvácení z varixů je minimální, nepřesahuje-li hepatovenózní gradient 12 mm Hg (16 cm H20). Měření HPVG není přínosné u presinusoidální portální hypertenze [3].
Endoskopický nález na varixech
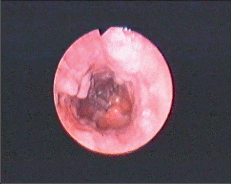
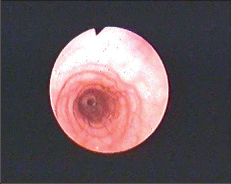
Přibližně 50 % nemocných s jaterní cirhózou a stejné procento nemocných s vyvinutou portální hypertenzí během svého života zakrvácí z jícnových varixů. Pokud jsou varixy jícnu prokázány, je pravděpodobnost krvácení do 2 let 30 %. Existují různé klasifikace jícnových varixů, jejich základem je většinou optické zhodnocení ezofagogastroskopického nálezu. Světově nejpoužívanější je klasifikace Paquetova (tab. 1, obr. 3, 4).
| Tab. 1 Klasifikace rozsahu jícnových varixů dle Paqueta |
|
| I. stupeň | Jeden nebo více varixů, které neprominují nad úroveň sliznice |
| II. stupeň | Dilatované varikózní uzly, které prominují nad úroveň sliznice |
| III. stupeň | Početné varikozity, sloupce se ztenčenou stěnou, výrazně prominující |
| IV. stupeň | Mnohonásobně dilatované varixy, ,,red spots“ |
.
.
.
Varixy žaludku se mohou vyskytovat asi u 20 % nemocných sdruženě s varixy jícnu, asi v 5 % případů se vyskytují izolovaně. Podíl varixů žaludku na krvácivých komplikacích je přibližně 5 %. Pro klasifikaci žaludečních varixů užíváme dělení dle Sarina v tab. 2 [5].
| Tab. 2 Klasifikace žaludečních varixů dle Sarina: |
||
| GOV 1 | Gastrooesophageal varices 1 | sdružené varixy v jícnu a na malé křivině |
| GOV 2 | Gastrooesophageal varices 2 | varixy v jícnu a ve fundu či na velké křivině |
| IGV 1 | Isolated gastric varices 1 | varixy izolovaně ve fundu žaludku |
| IGV 2 | Isolated gastric varices 2 | varixy izolovaně v antru žaludku či v duodenu |
.
Klasifikace stadia jaterního postižení:
Jaterní postižení není v přímém vztahu k portální hypertenzi [6]. U extrahepatálních typů portální hypertenze jsou játra primárně nepostižena. U symptomatické intrahepatální portální hypertenze však má precizní vyhodnocení jaterních funkcí a co nejpřesnější odhad dalšího vývoje základní nemoci esenciální význam pro racionální naplánování správných terapeutických postupů. Nejpoužívanější klasifikace je Child-Pughova, kterou v přehledu uvádíme v tab. 3 [7].
| Tab. 3 Child-Pughova klasifikace (modifikováno) |
|||
| Body | 1 | 2 | 3 |
| Ascites | nepřítomen | mírný | refrakterní |
| Encefalopatie | nepřítomna | mírná | těžká |
| Bilirubin (mmol/l) | méně než 34 | 34–51 | více než 51 |
| Albumin (g/l) | více než 35 | 28–35 | méně než 28 |
| Protrombinový čas | více než 60% | 40–60 % | méně než 40 % |
.
Child-Pugh A: 5–6 bodů, Child-Pugh B: 7–9 bodů, Child-Pugh C: 10–15 bodů
Chirurgie portální hypertenze
Úlohu chirurgie portální hypertenze oslabilo zavedení endoskopické skleroterapie a později ligace varixů do klinické praxe [8]. Tyto postupy takřka eliminovaly chirurgy z péče o akutně krvácející pacienty [9]. Stejně hluboký zásah do indikační rozvahy hepatologů znamenal objev TIPS (transjugulární intrahepatické portosystemické spojky). První pokusy o transjugulární přístup při založení intrahepatického portosystémového zkratu u prasat publikoval Rösch v roce 1969 [10]. U člověka se takovou spojku pokusil založit Colapinto v roce 1982, nepodařilo se mu však implantovat stent a spojka brzy zašla [11]. První funkční TIPS za pomoci stentu provedl v roce 1988 Richter [12]. Od té doby doznala metoda řadu vylepšení a nahradila u hepatálních a posthepatálních forem portální hypertenze chirurgický shunt. Ze společného krajíce navíc ukrojila řádný díl i transplantace jater (Starzl 1967) jako jediné kauzální řešení jak příčiny, tak i následků hepatických forem portální hypertenze [13]. V současné době proto zbývají klasické chirurgii k řešení už jen takové případy, které nelze zvládnout jinak, obecně řečeno, akutně krvácející, u kterých selhaly všechny jiné metody zástavy krvácení a opakované hemoragické epizody u nemocných bez šance na TIPS, resp. transplantaci, tedy povětšinou u nemocných s prehepatálním blokem [14].
Akutní operace
V dnešní době je naštěstí chirurg už jen zcela výjimečně postaven do situace, kdy musí řešit nestavitelné krvácení z jícnových varixů. Akutní terapeutická gastroskopie je obecně dostupná, procento úspěšně zvládnutých akutních epizod krvácení se pohybuje kolem 80 % a stoupá se zkušeností endoskopisty a vybavením pracoviště. Na vybraných pracovištích je možnost řešit akutní krvácení z jícnových varixů zavedením obdukovaného jícnového stentu. Pokud připočteme synergní efekt akutní farmakoterapie a dostupnost TIPS v akutní indikaci, platí i pro náš region, že konzervativně, resp. miniinvazivně se podaří zastavit více než 90 % krvácení. Výsledky akutních portokaválních anastomóz jsou až na výjimky tristní (mortalita 30–50 %). Proto se v případě akutní intervence uchylujeme spíše k některému z typů devaskularizace, která je lépe a bezpečněji proveditelná a u nemocných v období trvajícího krvácení a hrozícího či manifestního šokového stavu má menší riziko metabolických komplikací. Extenzivní devaskularizační procedury mají svůj počátek v Tannerově azygo-portální dekonexi [15]. Základem operace je ligatura krátkých a levých gastrických cév, transsekce a znovusešití žaludku 5 cm pod kardií. Operace se prováděla z torakoabdominálního či abdominálního přístupu. O 20 let později publikuje své poznatky o devaskularizaci žaludku u nemocných se schistosomiázou Hassab [16]. V současnosti nejcitovanější devaskularizační operace nese jméno japonského chirurga Sugiury. Ve svém klasickém provedení sestává ze dvou fází, abdominální a torakální, při kterých je provedena devaskularizace proximální partie žaludku, distální poloviny jícnu se zachováním paraezofageálních azygoportálních kolaterál, splenektomie, případně vagotomie a pyloroplastika. Autor referuje o operační mortalitě 3,2 % u 636 nemocných, desetiletém přežití 72 % a recidivě krvácení z varixů pod 5 %. Zmiňuje také vyšší pooperační mortalitu a horší prognózu nemocných operovaných akutně [17].
Přímé výkony na varixech
Přímé výkony na varixech, jako opichy varixů z gastrotomie či ezofagotomie nebo metoda resekce slizničního válce dle Rapanta, se již nepoužívají, neboť jsou nesrovnatelně náročnější než endoskopická či radiologická sklerotizace, ligace či obliterace [18]. Pouze z historického hlediska připomínáme pokusy o transtorakální ligaturu varixů v průběhu krvácení (Boerema 1949). Transsekci jícnu pomocí stapleru popsal poprvé Francouz Vankemmel v roce 1974 (obr. 5). Tato metoda patří jako jedna z mála přímých výkonů na varixech do současného repertoáru operací [19]. Její užití zejména při akutním krvácení, které je refrakterní na endoskopickou terapii, preferuje Král [20].
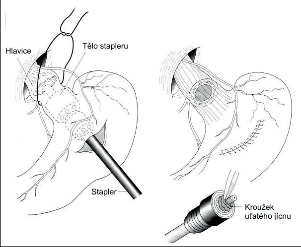
Obr. 5
Transsekce a znovusešití terminálního jícnu staplerem zavedeným z gastrotomie při akutním krvácení
Sekundární prevence krvácení
V současné době platí algoritmus:
Hepatální typ portální hypertenze + recidiva krvácení = TIPS + transplantace [21]. Dříve se u nemocných ve stadiu Child A preferovala chirurgická spojka, ale i tato doba už minula. K paliativní chirurgické léčbě pak zbývají pouze nemocní s opakovanými recidivami krvácení většinou na podkladě prehepatální portální hypertenze, protože prehepatální blok není pomocí TIPS obvykle řešitelný a játra těchto nemocných mají zachovanou funkci. Pokud posttrombotické změny postihují kromě porty i její magistrální přítoky, nelze tedy TIPS ani chirurgickou spojku založit, hovoříme o neshuntovatelné portální hypertenzi. Za této situace je vhodným řešením devaskularizace např. dle Tannera či Sugiury. Pokud je trombózou uzavřena pouze lienální žíla, hovoříme o levostranné portální hypertenzi, elegantním a trvalým řešením je splenektomie [22].
Pokud anatomické poměry dovolují založit dostatečně širokou spojku na kterémkoli přítoku vrátnice, má být tato možnost preferována. Spolehlivost zábrany krvácení přesahuje 90 % a encefalopatie nehrozí, protože játra nebývají poškozena. Sami preferujeme selektivní dekompresi dle Warrena, centrální spojky nejsou většinou pro postrombotické změny portální žíly možné [23].
Portosystémové spojky
Portosystémové spojky lze dělit podle tří hledisek. Podle toho, jaký podíl portální krve derivuje spojka mimo játra, rozeznáváme spojky úplné (totální) nebo částečné (parciální). Podle chirurgické topografie vztažené k jaternímu hilu dělíme spojky na centrální, založené na kmeni portální žíly nebo na proximálním konci jejích magistrálních přítoků (v. mesenterica superior či v. lienalis), a periferní (distální), které nejsou v bezprostřední blízkosti vrátnice. Pokud zohledňujeme hledisko selektivity dekomprese určité části portálního povodí, lze spojky dělit na neselektivní, které vedou k povšechnému poklesu tlaku v celém povodí porty, a selektivní, které dekomprimují určitou definovanou oblast portálního povodí. Už jen z historického hlediska lze uvést klasické portokavální spojky end-to-side či side-to-side (obr. 6), kavomezenterickou spojku dle Mariona či centrální splenorenální spojku podle Lintona [24, 25].
Selektivní spojky
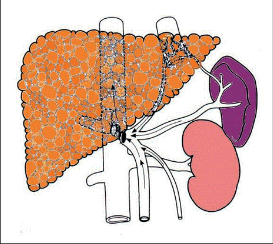
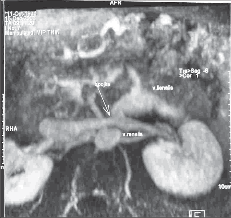
Principem tohoto typu operací je selektivně odstranit přetlak v jícnových, event. žaludečních varixech. Kmen porty a většina jejích přítoků by po takové operaci měly zůstat průchodné směrem k játrům, tak by měla být udržena prográdní perfuze jater portální krví. Selektivita takových výkonů je dána tím, že na nízkotlaký systém dolní duté žíly je anastomózována slezinná žíla nebo v. coronaria ventriculi. V prvním případě, při selektivní transsplenické transgastrické dekompresi distální splenorenální anastomózou dle Warrena (1967), je krev z jícnových a žaludečních varixů odváděna cestou venae gastricae breves a dále cestou žil pankreatu, slezinného hilu a části omenta slezinnou žílou do anastomózy na renální žíle [26]. Vena lienalis je vypreparována ze svého lůžka při dolní hraně slinivky, při svém ústí do vrátnice přerušena a periferní pahýl je end-to-side anastomózován ke straně levé renální žíly (obr. 7, 8 a 9). Dalším krokem může být přerušení všech kolaterál mezi splenogastrickým žilním systémem, který se po operaci stává nízkotlakým, a splanchnickým (tato oblast zůstává pod přetlakem a zaručuje udržení prográdního toku ve vrátnici). Toto zdokonalení původní Warrenovy operace vypracoval Hendersson na podkladě poznatku, že selektivita spojky je v určitých případech jev pouze dočasný [27]. Existence dvou povodí o rozdílném tlaku vedle sebe při anatomické préexistenci přirozených kolaterál vede k jejich postupné dilataci, a to až do té míry, že se původně periferní a selektivní spojka může začít chovat neselektivně a totálně. To znamená, že po určité době může spojka převzít veškerou krev jak ze splenogastrické oblasti, tak ze splanchniku, často se tak stává u alkoholiků.
Druhou možností, jak selektivně dekomprimovat oblast jícnových a žaludečních varixů, je koronariokavální spojka, kterou popsal Inokuchi v roce 1970. Tato spojka je proveditelná pouze při dostatečně dilatované a dostatečně dlouhé vena coronaria ventriculi [28].
Resekční výkony
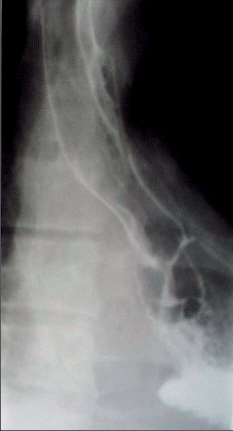
Obr. 10
Segment tračníku interponovaný mezi jícen a žaludek. Nemocný byl reoperován pro krvácení z anastomózy
Resekce ezofagogastrické junkce byla poprvé popsána Phemeistrem a Humpreyem v roce 1947. Stejný autor provedl ze stejné indikace i gastrektomii a ezofagogastrektomii u pacientů s extenzivní trombózou portálního povodí. V roce 1969 publikoval Habif práci o ezofagogastrektomii s interpozicí segmentu jejuna, Koop 1958 doporučuje u dětí k náhradě resekovaného distálního jícnu a proximální partie žaludku použít tračník (obr. 10). Indikace k takovým výkonům jsou v dnešní době zcela raritní [29].
Kolateralizační operace (organoportokavální spojky)
Novotvorbu kolaterál iniciovanou omentopexí popsali v roce 1886 Drummond s Morisonem, o 2 roky později Talma [30]. Stejný princip má transpozice sleziny transdiafragmaticky do hrudníku nebo do podkoží, omentoovariopexe, orchidopexe. Také tyto operace dnes patří minulosti.
15.3 Shrnutí
Problematika portální hypertenze je neobyčejně složitá, a jak je pro medicínu typické, pro její komplikace málokdy existuje jednoduché a přímočaré řešení. S rozvojem nových diagnostických postupů se otevřely možnosti neinvazivní léčby krvácení při portální hypertenzi pro endoskopisty a radiology, navíc je pro nemocné se selhávajícími játry k dispozici transplantace jater jako jediný kauzální výkon řešící jak jaterní onemocnění, tak jeho doprovodné symptomy. V dřívější době, ve ,,zlatém věku“ chirurgie portální hypertenze, byla široká centrální portokavální spojka vedle přímých výkonů na varixech často jedinou možností, jak akutně zastavit krvácení z jícnových varixů poté, co selhaly tehdy dostupné prostředky – hemostyptika či tamponáda balonkovou sondou. Akutní operace však měly až 50% smrtnost, pokud pacient přežil masivní krvácení, širokou centrální spojkou bylo pouze zaměněno krvácení za riziko encefalopatie či jaterního selhání. Snížení počtu těchto komplikací přineslo zavedení periferních, selektivních spojek, propracování techniky devaskularizace a zejména posun chirurgických výkonů do oblasti elektivních indikací, což umožnily nepopiratelné úspěchy endoskopické sklerotizace varixů. Po zavedení TIPS se zdálo, že paliativní chirurgie portální hypertenze přestala existovat a že problémy, které nebude možné vyřešit konzervativně, resp. miniinvazivně, vyřeší transplantace. V praxi se ale ukázalo, že řada nemocných krvácí navzdory opakovaným eradikacím jícnových varixů, dalším nemocným nelze založit TIPS nebo se jim TIPS uzavřel, jiní zase nesplňují kritéria pro transplantaci. Některým z těchto nemocných může pomoci správně zvolená operace [31].
Literatura
- Bosch J, Groszmann RJ, editors. Portal Hypertension. Pathophysiology and Treatment. Oxford: Oxford Blackwell Scietific Publications; 1994.
- Groszmann RJ, Atterbury CE. The pathophysiology of portal hypertension: a basis for classification. Semin Liver Dis. 1982;2:177–185.
- Groszmann R, Glickmann M, Blei A, et al. Wedged and free hepatic venous pressure measured with a balloon catheter. Gastroenterology. 1979;76:253–269.
- Paquet KJ, Oberhammer E. Sclerotherapy of bleeding oesophageal varices by means of endoscopy. Endoscopy. 1978;10:7–12.
- Sarin SK, Lahoti D, Saxena S, et al. Prevalence, classification and natural history of gastric varices: a long-term follow-up study in 568 portal hypertension patients. Hepatology. 1992;16:1343–1349.
- Králík J. Dlouhodobá prognóza prehepatické portální hypertenze. Dizertační práce k získání hodnosti doktora věd. LF UP v Olomouci, 1990.
- Child CG, Donovan AJ. Current problem in management of patients with portal hypertension. J.A.M.A. 1957;163:1219–1224.
- Williams SGJ, Westaby D. Recent advances in the endoscopic management of variceal bleeding. Gut. 1995;36:647–648.
- OttoG. Sind chirurgische Shunts noch indiziert? Chirurg. 1995;66:566–573.
- Rosch J, Hanafee WN, Snow H, et al. Transjugular intrahepatic portacaval shunt. Am J Surg. 1971;121:588–592.
- Colapinto RF, Stronell RD, Gildiner M, et al. Formation of intrahepatic portosystemic shunts using a balloon dilatation catheter: preliminary clinical experience. AJR. 1983;140:709–712.
- Richter GM, Noeldge G, Palmaz JC, et al. Transjugular intrahepatic portacaval stent shunt: preliminary clinical results. Radiology. 1990;174:1027–1031.
- Starzl TE, Demetri AJ, Thiel DH. Medical progress: Liver transplantation. N Engl J Med. 1989;321:1092–1099.
- D’Amico G, Pagliaro L, Bosch J. The treatment of portal hypertension: a meta-analytic review. Hepatology. 1995;22:332–345.
- Olejník J, Vician M, Mráz P. Quo vadis azygoportálna dekonexia. Rozhl Chir. 1999;78:26–28.
- Hassab MA. Nonshunt operations in portal hypertension without cirrhosis. Surg Gynecol Obstet. 1970;131:648–655.
- Sugiura M, Futagawa S. A new technique for treating esophageal varices. J Thorac Cardiovasc Surg. 1973;66:677–684.
- Rapant V. Extramucous suture and resection of the oesophageal mucosa in the treatment of oesophageal varices. Intern Surg. 1967;48:343–347.
- Petri A, Karacsonyi S, Leindler L. Bedeutung und Ergebnisse der Oesophagustranssektion bei der Behandlung von Oesophagusvaricenblutungen. Chirurg. 1994;65:132–135.
- Kral V, Klein J, Havlik R, Aujesky R, Utikal P. Oesophagogastric Devascularisation as the Last Option in the Management of Variceal Bleeding. Hepato-Gastroenterology. 2002;49:244–246.
- Bismuth H, Adam R, Raccuia JS. Die Lebertransplantation in der Behandlungsstrategie des portalen Hypertonus. Chirurg. 1995;66:574–581.
- Emre A, Acarh K, Alper A, et al. Sind Devascularizations – Transsectionsoperationen bei der Behandlung von Oesophagusvaricenblutungen noch indiziert? Chirurg. 1993;64:396–399.
- Spina GP, Santambrogio R, Opocher E, et al. Distal splenorenal shunt versus endoscopic sclerotherapy in prevention of variceal rebleeding. Ann Surg. 1990;211:178–186.
- Marion P. Les obstructions portales. Semaine Hop. 1953;29:2781–2788.
- Linton RR. Portacaval shunts in the treatment of portal hypertension with special reference to patients previously operated upon. N Engl J Med. 1948;238:723–733.
- Warren WD, Zeppa R, Forman JS. Selective transsplenic decompression of gastroesophageal varices by distal splenorenal shunt. Ann Surg. 1967;166:437–741.
- Henderson JM, Gilmore GT, Hooks MA, et al. Selective shunt in the management of variceal bleeding in the era of liver transplantation. Ann Surg. 1992;216:248–255.
- Inokuchi K, Kobayashi M, Ogawa Y, et al. Results of left gastric vena caval shunt for esophageal varices: Analysis of 100 clinical cases. Surgery. 1975;78:628–635.
- Habif DV. Treatment of esophageal varices by partial esophagogastrectomy and interposed jejunal segment. Surgery. 1959:212–227.
- Talma S. Chirurgische Oeffnung neuer Seitenbahnen fur das Blut der Vena Porta. Klin Wochenschr. 1998;35:833–836.
- Otto G. Sind chirurgische Shunts noch indiziert? Chirurg. 1995;66:566.